Steve Hickey, PhD ir Hilary Roberts, PhD
(publikuota Orthomolecular Medicine News Service, 2011 gruodžio 7 d., originalą anglų kalba rasite čia)
Įrodymais pagrįsta medicina (ĮPM) – tai individualių pacientų gydymas, remiantis didelės apimties medicininių tyrimų rezultatais. Šiandien ji tapo savotišku etalonu priimant sprendimus medicinoje. Tiesa, šitai tik deklaruojama iš pačios ĮPM pusės, o tuo tarpu jos populiarumas praktikuojančių gydytojų tarpe vis mažėja. Tas atspindi tam tikrą suvokimą, kad su šia metodologija yra kažkas ne taip. Ir, tiesą sakant, gydytojai tam turi pagrindo – ĮPM laužo tiek daug įvairių mokslo disciplinų dėsnių, kad išvis kyla abejonių dėl jos pačios mokslinio pagrįstumo. O žiūrint racionaliai mąstančio paciento akimis, visa ši sistema išvis vos laikosi.
Prielaida, kad ĮPM yra lygu kokybiškas mokslas, kelia abejonių jau nuo pat pradžių. Sprendimų priėmimo mokslas ir kibernetika (komunikacijos ir valdymo mokslas) išryškina nerimą keliančias tokio priėjimo pasekmes. ĮPM skatina mažai efektyvius gydymo būdus, paremtus populiacijų vidurkiais, o ne individualiais poreikiais. Netgi pasitelkus geriausius tyrėjus, milžiniškų apimčių tyrimai vis tiek nepajėgūs aptikti realias ligų priežastis, maža to, išeikvojami moksliniams tyrimams skirtų lėšų fondai. Dar blogiau, ĮPM nepajėgi apsaugoti pacientų nuo sveikatai pavojų keliančių veiksnių. Pats metas būtų gydytojams atmesti šiuos nepasiteisinusius standartus, atsikovoti klinikinę autonomiją ir pradėti taikyti individualizuotą gydymą.
Tikros moksliškos medicinos pagrindu turėtų tapti mąstantis pacientas. Tai reiškia, kad parenkantys gydymo planą, privalėtų įvertinti galimą naudą bei riziką konkrečiam individui. Jei sergi, nori, kad gydymas veiktų tau, asmeniškai. Pateikus reikiamą informaciją, mąstantis pacientas pasirinktų gydymo planą, kuris būtų jam naudingiausias. Suprantama, pacientas nepaliekamas vienas su problema, kartu dirba kompetentingas gydytojas, kurio tikslas – padėti. Kaip tik iš tokio gydytojo ir paciento bendradarbiavimo ir kyla racionalūs sprendimai.
Racionalaus gydytojo – paciento bendradarbiavimo idėja yra labai veiksminga. Pagrindinis šito tikslas – nauda kiekvienam atskiram pacientui. Deja, ĮPM statistika – ne tas metodas, kuris galėtų padėti pavieniui žmogui, individui. Ši metodika kur kas aktualesnė grupėms ir populiacijoms.
Medicinos praktika
Niekas nemėgsta statistikos. Gerai, tebūnie kiek per stipriai pasakyta, bet dauguma žmonių (išimtys būtų matematikai ir statistikai) ne itin jaukiai jaučiasi susidurdami su statistiniais duomenimis. Jei norite praleisti šį straipsnį, ir paieškot ką nors suprantamesnio, luktelkit minutėlę. Net jei ir kalbėsime apie statistiką, mūsų galutinis tikslas yra padaryti mediciną suprantamesnę ir naudingesnę kiekvienam pacientui.
Dabartinis medicinos požiūris yra „pagrįstas įrodymais“. Tai skamba įtikinamai, tačiau praktikoje tai reiškia pasikliauti keliais didelio mąsto tyrimais bei statistiniais metodais, parenkant gydymą kiekvienam atskiram pacientui. ĮPM praktikuojantys gydytojai klysta kalbėdami apie „geriausius įrodymus“. Visgi, norint individualiems gydytojams ir pacientams grąžinti teisę priiminėti sprendimus, teks mesti iššūkį tradicinėms pažiūroms, o tai nėra taip paprasta. Prisiminkime Linus Pauling: nepaisant genialumo, jis buvo pasmerktas už idėją, kad vitaminas C galėtų pasitarnauti gydymui.
Žvelgiant istoriškai, būtent tiems gydytojams, chirurgams ir mokslininkams, kuriems pakako drąsos pasipriešinti įsitvirtinusioms idėjoms, pavyko padaryti didžiausią pažangą medicinoje. Pavyzdžiais galėtų būti William Harvey teorija apie kraujo cirkuliaciją (1628), praskynusi kelią moderniems metodams, tokiems kaip širdies ir plaučių šuntavimo aparatams; James Lind atradimas, kad citrinos tinka skorbuto profilaktikai (1747); John Snow darbas apie choleros perdavimą (1849) ir Alexander Fleming penicilino atradimas (1928). Nė vienas šių išradėjų nesinaudojo ĮPM. Vietoj to jie naudojosi moksliniu metodu – atlikinėjo mažus, atkartojamus eksperimentus, kuriais išbandydavo savo idėjas. Deja, gydytojai, praktikuojantys modernią ĮPM, apleido šį tradicinį eksperimentinį metodą, pasirinkdami didelių grupių statistiką.
Kokia nauda iš populiacijų statistikos?
Per pastaruosius dvidešimt metų, medicinos tyrėjai atlieka vis didesnių apimčių klinikinius tyrimus. Šiandien įprasta girdėt apie eksperimentus, apimančius tūkstančius subjektų, tirtų daugybėje klinikinių mokslinių centrų. Mokslininkai tikriausiai tiki, kad tokie jų darbai yra efektyvūs, tęsiantys medicinos pažangą. Deja, nepaisant aukštos kainos ir įdedamo darbo, jie nepadeda pacientams. Jei atsižvelgsime į įvairių kitų mokslų (nuo socialinių iki kibernetikos) fundamentalius principus, didelės apimties klinikiniai tyrimai paprastai tėra laiko ir lėšų švaistymas – jie tik vilkina medicinos pažangą ir dažnai tiesiog negali būti pritaikomi individualiems pacientams.
Daugumas medicininių tyrimų paremti dvidešimto amžiaus pradžios statistiniais metodais, sukurtais dar prieš kompiuterių erą. Tokiuose tyrimuose statistika yra naudojama nustatyti tikimybę, kad dvi pacientų grupės skirsis viena nuo kitos. Jei tiriamoji grupė vartojo vaistus, o kontrolinė – ne, mokslininkai dažniausiai ieško ar koks nors pagerėjimas įvyko dėl vaisto ar tik atsitiktinumo dėka. Jie bando atsakyti į šį klausimą, skaičiuodami „statistinį patikimumą“. Šio proceso rezultatas yra p reikšmė: kuo žemesnė p reikšmė, tuo mažesnė tikimybė, kad rezultatas buvo atsitiktinis. Taip p reikšmė 0,05 reiškia, kad tai gali pasitaikyti vieną kartą iš 20. Kartais reikšmė būną mažesnė už vieną šimtąją (p < 0.01), arba net mažesnė už vieną tūkstantąją (p < 0.001). Šios dvi p reikšmės atitinkamai vadinami „didelio patikimumo“ arba „labai didelio patikimumo“.
„Patikimas“ nereiškia svarbus
Reikia paaiškinti tai, jog statistikoje sąvoka „patikimas“ nereiškia to paties kaip mūsų kasdienėje kalboje. Žmonės mano, kad „patikimi“ rezultatai privalo būti „svarbūs“ ar „aktualūs“. Tai netiesa: patikimumo lygis tik parodo laipsnį, kiek tiriamos grupės gali būti laikomos skirtingomis. Tiksliau, patikimumo lygis priklauso ne tik nuo skirtumo tarp grupių, bet ir nuo jų dydžio. Taigi, didindami grupės dydį, rezultatus padarome patikimesniais, nors iš tikrųjų poveikis gali būti mažas ir nesvarbus.
Įsivaizduokime dvi žmonių populiacijas su šiek tiek skirtingu vidutiniu kraujo spaudimu. Jei patikrintume po 10 žmonių iš kiekvienos grupės, nerasime reikšmingo skirtumo tarp jų, nes mažoms grupėms įtaką daro atsitiktinumas. Jei tirsime po šimtą žmonių iš kiekvienos populiacijos, gausime žemą patikimumo lygį (p < 0.05), bet jei imsime po tūkstantį, gausime labai patikimus rezultatus. Taigi, iš esmės, skirtumas tarp abiejų grupių kraujo spaudimų kiekvienu atveju išlieka toks pat nežymus. Taip, pastaruoju atveju skirtumas yra labai patikimas (statistiškai), tačiau realiai jis yra labai mažas, todėl praktiškai nesvarbus. Didelės apimties tyrime labai patikimi požymiai dažnai yra kliniškai nesvarbūs. Priešingai nei įprastai manoma, mąstančiam pacientui didelių tyrimų rezultatai yra mažiau svarbūs nei mažų tyrimų.
Didelės apimties tyrimai yra labai tinkami pastebėti mažiems skirtumams. Taip pat, atlikę pilotinį (išankstinį, bandomąjį) tyrimą, mokslininkai gali apskaičiuoti, kiek jiems reikės subjektų, kad gautų ypač patikimus rezultatus. Taigi, per pastaruosius dešimtmečius tiriamos vis didesnėmis grupės, todėl patys tyrimai dabar yra šimtą kartų didesni nei būdavo prieš keletą dešimtmečių. Tai reiškia, kad ieškoma mažų skirtumų, kai tuo tarpu dideli skirtumai (kurie gali padėti realiems pacientams) galėtų būti lengviau pastebėti mažesniuose, „senojo stiliaus“ tyrimuose.
Dabar gi, maži skirtumai – netgi jei yra „labai didelio patikimumo“ – ne visiškai tai, apie ką vertėtų garsiai skelbti. Taigi ĮPM tyrėjai turi padaryti, kad jų rezultatai skambėtų įtaigiau. Jie tai daro naudodami reliatyvią ir absoliutinę reikšmes. Tarkime, vaistas per pusę sumažina riziką išsivystyti vėžiui (reliatyvi reikšmė). Nors tai skamba įspūdingai, tačiau paskelbtas 50 % rizikos sumažėjimas gali realiai reikšti tik 1/10000 skirtumą: nuo dviejų iš dešimties tūkstančių (2/10,000) iki vieno iš dešimties tūkstančių (1/10,000) (absoliutinės reikšmės). Tokia maža nauda yra paprastai nesvarbi, bet kai išreiškiama reliatyvia reikšme, skamba įspūdingai. (Analogiškai, pirkdamas du loterijos bilietus padvigubini savo šansus laimėti, nei pirktum tik vieną; tačiau bet kuriuo atveju, tavo šansai yra be galo maži.)
Ekologinis paklydimas
Klaidinga ir, tuo pačiu, pavojinga yra manyti, kad ĮPM, paremta didelės apimties tyrimais, užtikrina geriausius įrodymus priimant sprendimus individualiais atvejais. Šis tvirtinimas yra ekologinio paklydimo pavyzdys, kuomet grupių statistika klaidingai naudojama pavieniams žmonėms. Tai neįmanoma; netgi idealioje medicinos praktikoje ĮPM neturėtų būti taikoma individualiems pacientams. Kitaip tariant, ĮPM nelabai išeina pritaikyti tiesioginėje klinikinėje praktikoje. Kaip taisyklė, išryškėja tai, jog, kuo didesnė grupė tiriama, tuo mažesnė nauda iš gautų rezultatų. Mąstantis pacientas turėtų ignoruoti daugumą ĮPM tyrimų, nes jie iš esmės negali būti pritaikomi.
Pavyzdžiui, įsivaizduokime, kad buvo išmatuotas kiekvieno žmogaus pėdos dydis Niujorke ir apskaičiuota vidutinė vertė (pėdos dydžių suma/ žmonių skaičiaus). Pasinaudodama šia informacija, valdžia pasiūlo visiems išdalinti vidutinio dydžio batus. Akivaizdu, jog taip daryti būtų neprotinga – didžiajai daliai žmonių batai būtų arba per dideli, arba per maži. Individualus atsakas į gydymą varijuoja panašiai kaip ir batų dydžiai. Nepaisant to, ĮPM pasikliauja visumos duomenimis. Tai tiesiog techniškai klaidinga – naudojant grupių statistiką neįmanoma numatyti individualaus atsako į gydymą.
ĮPM atsirenka įrodymus
Dar viena problema naudojant ĮPM metodą bandant pasirinkti „geriausius įrodymus“ yra ta, jog juo apkarpomas informacijos kiekis prieinamas kiekvienam, svarbius sprendimus priiminėjančiam gydytojui ir pacientui. ĮPM naudojami įrodymai susideda iš atrinktų didelės apimties tyrimų ir metanalizių, o šios bando išvadas padaryti reikšmingesnes, naudojant apibendrintus rezultatus iš be galo skirtingų grupių. Tai tesudaro mažą dalį visų gautų duomenų. Metanalizė atmeta didžiąją dalį prieinamų duomenų, nes jie neatitinka griežtų ĮPM kriterijų. Tai prieštarauja dar vienam moksliniam principui – neatrinkinėti duomenų. Tai gan ironiškai iliustruoja pavyzdys, kuomet studentai, atrinkę tik geriausius duomenis, kad nupieštų savo rezultatų grafą, yra baudžiami ir liepiami to daugiau nebedaryti.
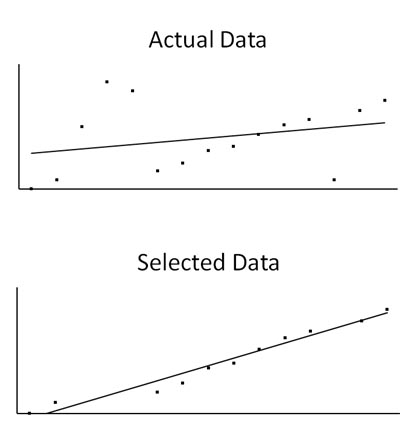
Viena pirmų pamokų būsimiems mokslininkams yra neatrinkinėti geriausių įrodymų; į visus duomenis turi būti atsižvelgiama. Šios kreivės demonstruoja, kaip renkantis „geriausius“ duomenis gaunamas „geresnis“, tačiau klaidingas rezultatas.
Daugiau problemų su ĮPM
Problemos su ĮPM tęsiasi. Sulaužomi kiti fundamentalūs dėsniai, šiuo atveju, kibernetikos sferoje (tai mokslas, tiriantis sistemų valdymą ir informacijos perdavimą). Žmogaus kūnas yra biologinė sistema, kuriai sutrikus gydytojas stengiasi ją sukontroliuoti. Pavyzdžiui, jei žmogui aukšta temperatūra, gydytojas gali pasiūlyti šaltą kompresą. Šis patarimas gali padėti jei žmogus perkaito dėl persitempimo arba jei jis per šiltai apsirengęs. Kita vertus, gydytojas gali rekomenduoti antipiretikus, tokius kaip aspirinas. Tačiau jei pacientui prasidėjusi infekcija ir jis stipriai karščiuoja, atšaldymas ar simptomų gydymas gali nepadėti, nes tai nenumalšins infekcijos.
Aukščiau paminėtame pavyzdyje, daktaras, nepagalvojęs apie infekcijos galimybę, nepasinaudojo reikiama informacija būklei palengvinti. Tai iliustruoja kibernetikos principą, vadinamą būtina įvairove, pirmą kartą pasiūlytą anglu psichiatro Dr. W. Ross Ashby. Paprastai tariant, sąvoka būtina įvairovė reiškia, kad problemos (tokios kaip medicininė diagnostika) sprendimas, turi talpinti tokį pat kiekį aktualios informacijos (įvairovę), kaip ir pati problema. Taigi, sudėtingos kompleksinės problemos sprendimas reikalaus daugiau informacijos nei paprastos ir tiesmukiškos. Ashby įžvalga buvo tokia gili, jog tapo pirmu kibernetikos dėsniu. Jis naudoja sąvoka įvairovė kalbėdamas apie informaciją, kurią ĮPM gydytojas pavadintų įrodymu.
Kaip minėjome, ĮPM nepaiso įvairovės išrinkdama „geriausius įrodymus“. Tačiau jei gydytojai naudotų tuos pačius statistika pagrįstus gydymo metodus visiems pacientams, besikreipiantiems dėl tam tikro būklės, jie laužytų ir kibernetikos ir statistikos dėsnius. Dėl to, daugeliu atvejų gydymas tikriausiai būtų nesėkmingas, nes gydytojai neturėtų pakankamai informacijos tiksliam situacijos įvertinimui. Populiacijų statistika nesugeba surinkti informacijos, reikalingos nustatyti tinkamo dydžio batų porą ir tuo labiau nustatyti gydymą sudėtingam konkrečiam pacientui. Dar antikos filosofas Epikūras aiškino: „Būtina atsižvelgti į visus duomenis“.
Apriboti mūsų informacija iki „geriausių įrodymų“ būtų klaida, bet lygiai taip pat klaidinga būtų eiti į kitą kraštutinumą – sudėti visą turimą informaciją apie problemą. Kaip britų pasakos herojė Auksaplaukė (Goldilocks), kuri norėjo savo košės „nei per karštos, nei per šaltos, bet kaip tik“, taip ir gydytojai privalo pasirinkti tinkamą informacijos kiekį, kad galėtų diagnozuoti ir gydyti ligą. Per didelio informacijos kiekio problema nusakoma keistokai vadinamu dimensionalumo prakeiksmu, aptariamu toliau.
Gydytojas, teisingai diagnozavęs ir parinkęs gydymą, kibernetikos terminais yra vadinamas geru reguliatoriumi. Pasak Roger Conant ir Ross Ashby, kiekvienas geras reguliatorius sistemoje turi būti tos pačios sistemos modeliu. Geri reguliatoriai pasiekia savo tikslą pačiu paprasčiausiu įmanomu būdu. Tačiau norint tai pasiekti, diagnozavimo procesas privalo apimti visas kūno sistemas – štai kodėl gydytojai tiek daug metų mokosi visų medicinos sričių. Be to, kiekvienas pacientas turi būti gydomas individualiai. ĮPM grupių statistika yra nesvarbi, nes didelės apimties klinikiniai tyrimai nekuria individualaus paciento būklės modelio, o modeliuoja populiaciją, ir tai dar gana grubiai. Taigi, ji nėra geras reguliatorius. Vėlgi, mąstantis pacientas atmestų ĮPM, kaip prastą metodą rasti efektyviam ligos gydymui.
Tikras mokslas reiškia atkartojamumą
Kaip jau išsiaiškinome, mokslas yra procesas, kurio metu susipažįstama su problema ir bandoma eksperimentais patikrinti savo idėjas. Moksliniu požiūriu, mes pasitikime, tačiau ir pertikriname kitų mokslininkų gautus rezultatus. Moksle auksiniu standartu laikoma vadinama Solomonoffo indukcija, pavadinta kibernetikos mokslininko Ray Solomonoff garbei. Mokslinio rezultato pagrindas yra galimybė lengvai pakartoti eksperimentą ir jį patikrinti. Jei jis negali būti pakartotas, dėl bet kokios priežasties (neįmanoma, per sunku ar neteisinga), mokslinis rezultatas yra silpnas ir nepatikimas. Deja, dėl ĮPM būdingų didelės apimties tyrimų, patikrinimas tampa sunkiu ir daug laiko atimančiu uždaviniu. Turėtume įtariai žiūrėti į ĮPM tyrimus, nes jų visų neįmanoma pakartoti, todėl jie ir yra nepatikimi. ĮPM siūlo mus patikėti savo tyrimų rezultatais, tačiau nežiūrint mūsų ketinimų ar užmojų, patikrinimui kelias užkirstas. Bet kuriuo atveju, kiek gydytojų turi 40 milijonų JAV dolerių ir penkis laisvus metus, kad patikrintų didelės apimties tyrimą? Taigi, ĮPM išvengia patikros, kritiškai svarbios mokslinio metodo dalies.
Mokslininkai savo modeliuose ir paaiškinimuose siekia paprastumo. ĮPM, priešingai, sukuria daugybę rizikos faktorių, įvairių paaiškinimų, kas apsunkina gydymo pasirinkimą. Pavyzdžiui, jei gydytojai tiki, kad ligą sukelia druska, cholesterolis, prastas maistas, fizinio krūvio stoka, genetiniai veiksniai ir taip toliau, gydymo planas bus labai sudėtingas. Šis multi-faktorinis požiūris taip pat yra klaidingas, nes jis veda į dimensionalumo prakeiksmą. Stebėtina, bet kuo daugiau rizikos veiksnių naudosite, tuo mažesnė tikimybė rasti sprendimą. Šią išvadą gauname tiesiai iš šablonų (patterns) atpažinimo srities, kur per daug sudėtingi sprendimai dažniausiai pasirodo klaidingais. Per daug rizikos faktorių reiškia, kad visas tas triukšmas ir klaidos modelyje užgoš tikrąją informaciją ir ves prie klaidingos prognozės ar diagnozės. Taigi, mąstantis pacientas atmestų ĮPM dar ir dėl to, jog tai yra iš prigimties nemoksliškas ir nepraktiškas metodas.
Medicina žmonėms, ne statistikams
Diagnozuoti būklę yra sudėtinga, nes kiekvienas esame biochemiškai individualus. Kaip aiškina šios koncepcijos autorius ir dietologijos pionierius Dr. Roger Williams, „Mityba skirta tikriems žmonėms. Statistiniai žmonės nėra svarbūs.“ Gydytojai privalo turėti pakankamai informacijos bei žinoti įvairiausių terapijos metodų, kad skirdami gydymą galėtų prilygti pacientų populiacijos biologinei įvairovei. Norint klasifikuoti kiekvieno individualaus žmogaus simptomus reikia kitokios statistikos (bajesijinės, pagrįstos Bajeso teorema) ir tam tikrų šablonų (angl. patterns, kas reiškia tam tikrą išsidėstymo tvarką – tai, kaip atskiros detalės išsidėsto bendrame paveiksle – vert. past.) atpažinimo. Tik taip galima dirbti su unikaliais individais.
Pagrindinis medicinos priėjimas turėtų būt unikalaus individo, su konkrečiomis problemomis, gydymas. Tai apima viską iki biochemijos ir genetikos. Efektyvi ir mokslinė medicinos forma mėgintų atpažinti tam tikrus šablonus (patterns), užuot taikius įprastą statistiką. Taip taptų geru reguliatoriumi; kitaip tariant, tai būtų efektyvus metodas ligų prevencijai ir gydymui. Tai išvengtų ekologinio paklydimo spąstų.
Individualizuota, ekologinė ir mitybinė (ortomolekulinė) medicinos susiveda į tikrą mokslinį metodą. Mes artėjame prie naujo medicinos mokslo suvokimo, kuomet holistinį priėjimą tiesiogiai palaiko sistemų mokslas. Ortomolekulinė medicina, užuot buvusi nuošalyje kaip „alternatyvi“, greit gali būti pripažinta kaip pagrindinė racionali medicinos metodologija. Apie ĮPM šito pasakyti negalėtume.
Apie autorių
Steve Hickey įgijo Medicininės biofizikos PhD Mančesterio universitete, Anglijoje. Jo PhD buvo apie tarpslankstelinio disko vystymąsi, senėjimą, funkciją ir sutrikimus. Jis vykdė mokslinius tyrimus medicinio atvaizdavimo ir biofizikos srityje. Vėliau jo mokslinis darbas apėmė modelių atpažinimą, dirbtinį intelektą, kompiuterių ir sprendimų mokslus. Jis publikavo šimtus įvairių disciplinų mokslinių straipsnių. Dr. Hickey kartu su Hilary Roberts yra šių knygų bendraautorius: The Science of Vitamin C; Cancer; Nutrition and Survival; Ridiculous Dietary Allowance; The Cancer Breakthrough, and The Vitamin Cure for Heart Disease. Hilary Roberts PhD tema – prastos mitybos ankstyvoje jaunystėje pasėkmės, darbas atliktas Mančesterio universiteto vaikų sveikatos departamente, Anglija. Ji turi mokslinius laipsnius kompiuterių moksle, fiziologijoje ir psichologijoje. Savo PhD pasekoje, ji Mančesterio verslo mokykloje, Anglijoje, vykdė sudėtingų sistemų kūrimo tyrimus. Orthomolecular Medicine News Service nemokama registracija http://orthomolecular.org/subscribe.html
Vertimas į lietuvių kalbą 2012 © Simonas Stankūnas